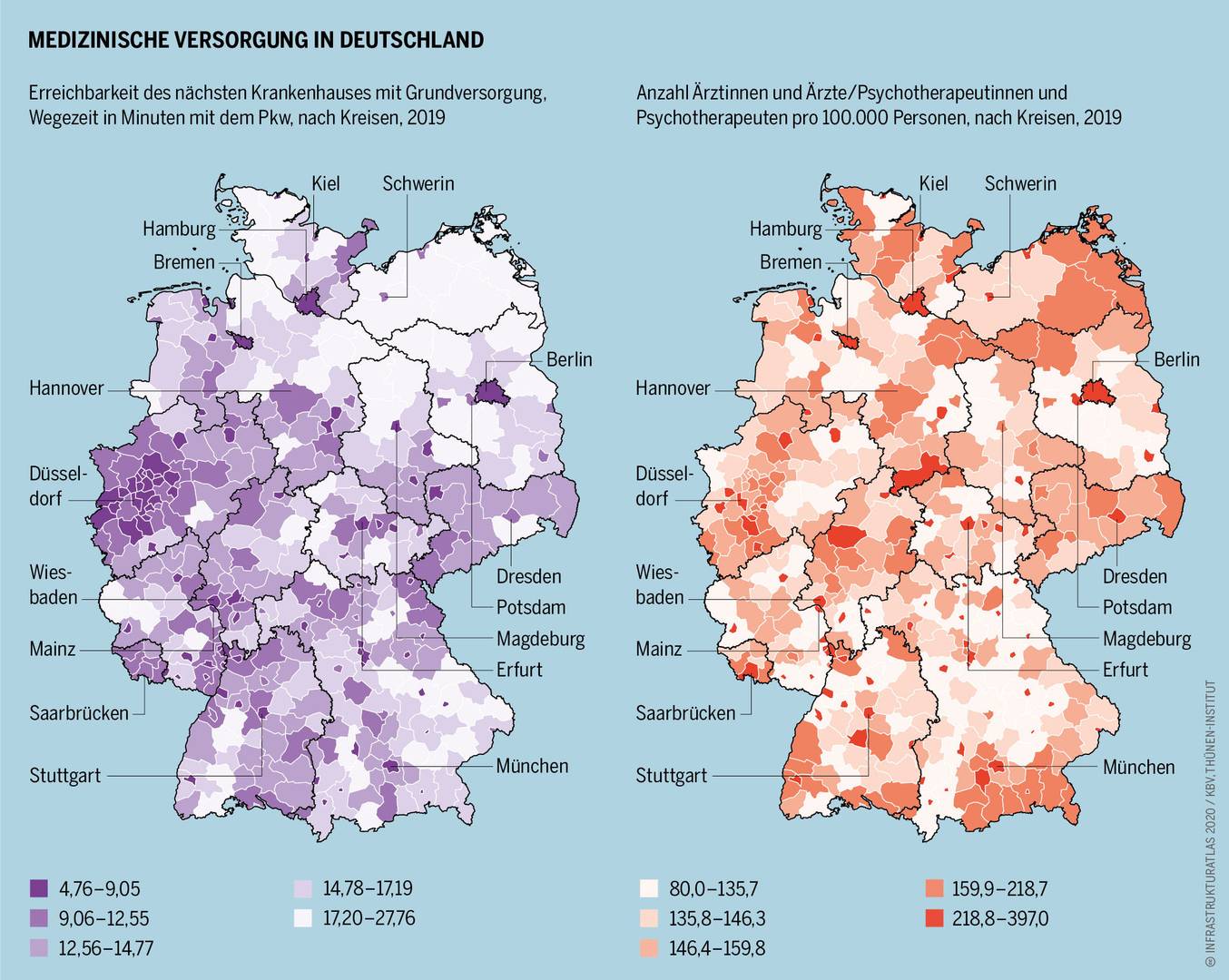
В Германии противоэпидемические меры вводились в том числе под тем предлогом, что необходимо уменьшить наплыв больных COVID-19 в больницы. Иначе, утверждало руководство страны, наступит коллапс системы здравоохранения. Под этим же предлогом начиная с 2007 года в различных оценках рисков и рамочных документах, разработанных по поручению немецкого правительства, настойчиво обсуждалась оправданность таких противоэпидемических мер, как обособление, изоляция, карантин. Настораживает в этих документах то, что использовать карантин и изоляцию рекомендовали для борьбы с гриппом и коронавирусной инфекцией. И именно эти документы стали основой тех рекомендаций со стороны Института имени Роберта Коха и ряда других организаций, которым следуют сейчас федеральные и земельные власти Германии в своей борьбе со вспышками коронавируса. То есть — обращаем внимание — рекомендации пошли в дело в 2020 г., а основанием для именно таких рекомендаций стал вывод о неготовности медицинских учреждений справиться с наплывом больных, сделанный… аж в 2007 г. Выходит, тринадцать лет, минувших с той поры, не были использованы для исправления ситуации — так?
В каком же состоянии находилось здравоохранение Германии накануне эпидемии? И намерено ли немецкое правительство предпринять какие-то меры для того, чтобы подготовить систему охраны здоровья к чрезвычайным ситуациям биологического характера и избежать в будущем введения беспрецедентных ограничений прав и свобод для своих граждан?
Ответ на второй вопрос будет интересен гражданам России. Ведь правительство Германии постоянно следует глобальному тренду и в том, что касается реформирования системы здравоохранения, и в том, какие методы оно использует для борьбы с эпидемией коронавирусной инфекции. А значит и в том, что касается будущего медицины, немецкий вариант оригинальностью отличаться не будет. Пока нет и никаких признаков того, что российские власти намерены предложить какой-либо альтернативный подход в подготовке к крупномасштабным эпидемиологическим событиям. Поэтому читатель, ознакомившись с нашей статьей, сможет получить общее представление о перспективах развития системы российского, вполне подражательного ныне, здравоохранения.
Но прежде чем перейти к описанию «достижений» немецких властей, стоит сказать несколько слов об организации медицинской помощи в послевоенной Германии.
До 1990 года страна была разделена на Восточную (ГДР) и Западную Германию (ФРГ). В ГДР действовала система здравоохранения, выстроенная по образцу советской «системы Семашко». Она обеспечивала бесплатность и доступность квалифицированной медицинской помощи для всех граждан, а также единые принципы организации и централизации здравоохранения. Последнее особенно важно, если страна сталкивается с масштабными катастрофами или эпидемиями. Подавляющее большинство поликлиник и больниц в Восточной Германии являлись государственными и финансировались за счет госбюджета. Согласно Договору об объединении Германии, вступившему в силу 29 сентября 1990 года, медицинская помощь населению на территориях уже бывшей ГДР должна была быть реорганизована. Фактически это означало ликвидацию «системы Семашко» и переход к системе охраны здоровья, которая действовала в ФРГ.
Какая же система действовала в Западной Германии? Так называемая система Бисмарка, когда население делает обязательные взносы в фонды медицинского страхования, в Германии называемые больничными кассами. В такой модели централизованная система страхования назначает те цены, которые она готова заплатить за тот или иной вид медицинской помощи. Западная Германия была федерацией, поэтому земельные правительства имели высокую степень независимости от федерального центра при принятии решений, в том числе в вопросах здравоохранения. Федеральное правительство создавало правовую основу для назначения цен и обеспечения экономической жизнеспособности медицинских учреждений. Земельные правительства, отталкиваясь от этого базиса, принимали свои законы, и те конкретизировали вопросы о финансовом обеспечении больниц и планировании больничных фондов в федеральных землях. Все эти принципы государственного устройства сохранились и после так называемого «объединения» Германии, которое по факту оказалось присоединением ГДР к ФРГ.
Сразу оговорим, что система здравоохранения, унаследованная от Западной Германии, является сложной, запутанной и сильно бюрократизированной. Она включает огромное число субъектов: больничные кассы, имеющие специальный юридический статус, больницы разных типов, профильные научные институты, вся подсистема домашних врачей, региональные и федеральные союзы, которые представляют интересы остальных субъектов системы. И это, пожалуй, только основные элементы. Государство в лице федерального центра и земельных правительств не осуществляет жесткого прямого управления системой, а как бы стоит в стороне и наблюдает за непрерывной грызней субъектов внутри нее. Если «вопли» спорящих сторон становятся слишком уж громким, то приходится вмешиваться федеральному правительству, которое выступает в роли этакого третейского судьи и склоняет стороны к мирному договору. Чтобы управлять такой системой, нужно обладать энергичностью и высокой степенью компетентности, в противном случае можно проспать кризисную ситуацию и потратить много усилий, прежде чем выход из тупика будет найден.
В системе Бисмарка и до, и после объединения Германии больничные кассы и земельные власти вели непрерывный спор по вопросам, кто, кому и на что будет выделять деньги. До 1972 года действовала так называемая монистическая система финансирования больниц. Ответственность за финансовое обеспечение текущих и инвестиционных расходов возлагалась только на страховые кассы. В рамках этой системы за каждый день пребывания пациента в больнице больничные кассы выплачивали определенную сумму за услуги по уходу. Расходы, которые не покрывались такими выплатами, финансировались земельными властями или общинами.
В 1972 году был принят новый закон о финансировании больниц (Krankenhausfinanzierungsgesetz). Его принятие было обосновано тем, что необходимо уменьшить финансовое давление на больничные кассы, а значит, и на население, и решить проблему недофинансирования больниц. Этот закон ввел принцип дуального финансирования, согласно которому земельные власти были обязаны финансировать инвестиционные расходы. А фонды медицинского страхования с этого момента финансово обеспечивали только текущие расходы больниц за счет всё той же платы по уходу за больными. Именно на эту законодательную базу должна была перестроиться больничная система бывшей ГДР.
В 1991 году была принята новая редакция данного закона. Эта редакция вводила принцип, согласно которому больницы вне зависимости от того, в чьем ведении они находятся, могут претендовать на покрытие своих текущих расходов со стороны больничных касс и на инвестиции со стороны земельных правительств. Этот же принцип закрепляется и в соответствующих земельных законодательствах. Как утверждалось, принятие федерального закона с такой формулировкой будет «содействовать разнообразию форм управления больницами и, таким образом, существованию муниципальных, некоммерческих и частных больниц». Другими словами, говорилось о создании некоего равноправия на рынке медицинских услуг. Однако новая редакция закона сделала положение муниципальных больниц уязвимым. Почему?
Чтобы ответить на этот вопрос, придется кратко описать немецкую больничную систему. В Германии действуют муниципальные, некоммерческие и частные лечебные учреждения. Муниципальные больницы могут находиться в подчинении у местных, земельных и федеральных органов власти. К этой категории можно отнести и университетские клиники, находящиеся, как правило, в ведении университетов, и госпитали бундесвера, подчиняющиеся Медико-санитарной службе Германии (Zentraler Sanitätsdienst). Управление такими лечебными учреждениями осуществляется либо напрямую, либо через специально создаваемые фонды или частно-государственные партнерства, в которых более 50% уставного капитала или голосов принадлежит государству. Некоммерческие больницы находятся в ведении общественных объединений, благотворительных организаций или церковных организаций. Для Германии речь идет в первую очередь о протестантской и католической церквях, а также о Немецком Красном Кресте.
Институты и организации, управляющие больницами, реализуют определенные цели в системе здравоохранения. Какие цели преследуют федеральные и местные власти, мы еще разберемся. Но, например, Федеральная медицинская ассоциация Германии (Bundesärztekammer) — высший орган самоуправления врачей Германии — и Федеральная ассоциация больничных касс (Kassenärztliche Bundesvereinigung) уверены, что государство должно рассматривать муниципальные больницы в качестве краеугольного камня социальной политики и политики в области здравоохранения. Другими словами, такие лечебные учреждения должны действовать в интересах немецких граждан. И это не единичное мнение. Говоря совсем уж простым языком, муниципальных больниц должно быть достаточно. И они должны быть обеспечены всем необходимым на тот случай, если стрясется крупная беда (катастрофа или эпидемия) и придется оказывать помощь большому числу пострадавших.
В интересах общества действуют и организации, управляющие некоммерческими больницами. Однако церковные институты или общественные объединения свободны в выборе специализации своих лечебных учреждений. Речь идет, скорее, о том, чтобы как-то вписаться в «больничный» ландшафт, сформировавшийся на той или иной территории Германии.
Главной целью частных больниц, которые нередко входят ту или иную крупную сеть клиник, является получение прибыли. Чтобы хоть как-то гарантировать пациентам надлежащий уход в частных клиниках, от их правления требуют получить специальное разрешение на работу в сфере оказания медицинской помощи.
Так почему же положение муниципальных клиник после принятия поправок в закон о финансировании больниц оказалось уязвимым? Потому что им приходится конкурировать за финансирование со стороны больничных касс и государства наравне с частными и некоммерческими клиниками, не имея для этого соответствующих возможностей. Да, муниципальные больницы, как, впрочем, и некоммерческие, осуществляют общественно полезную деятельность. Поэтому они пользуются определенными налоговыми льготами. Но на этом преимущества заканчиваются. Деятельность муниципальных больниц, как правило, ограничена территориально, то есть они не могут открывать свои филиалы в других городах или федеральных землях. А значит, в отличие от частных и некоммерческих клиник, не могут получить дополнительные источники финансирования. Кроме того, частные и некоммерческие клиники имеют право по собственному желанию закрывать не приносящие доход отделения или переориентироваться на оказание более высокооплачиваемых услуг, тем самым сократив свои убытки. Муниципальные больницы такого преимущества лишены, поскольку их деятельность задается вектором общественных интересов. Поэтому они обязаны предоставить необходимую медицинскую помощь гражданам, независимо от того, как хорошо оплачиваются те или иные услуги.
Начиная с 1991 года различные законы, касающиеся системы здравоохранения, посыпались как из рога изобилия. Они вводились под разными предлогами: уже упоминавшееся уменьшение финансовой нагрузки на больничные кассы, улучшение контроля за расходами больниц, повышение оплаты труда обслуживающего медперсонала, стандартизация выплат за случаи лечения. Кульминацией бурного законотворчества стало подписание закона о паушальных выплатах (Паушальная — единоразовая оплата лечения конкретного пациента за отдельный случай лечения) (Fallpauschalengesetz) в 2002 году, который вводил так называемую систему диагностически связанных групп (Diagnosis-related group system). Эта система стала обязательной с 2004 года.
Что такое система диагностически связанных групп (ДСГ), и как она работает в Германии? Эта система была разработана в США как совместный проект доктора Роберта Феттера из Йельской школы менеджмента и Джона Томпсона из Йельской школы общественного здравоохранения. ДСГ-система представляет собой классификацию больничных случаев с их занесением в одну из первоначальных групп. Чтобы не залезать в дебри, поясним, что разделение на группы производится по принципу сложности и трудоемкости лечения. Чем больше труда и средств затрачивается на лечение, тем выше будет цена. Как в США, так и в Германии эта классификация используется для определения того, сколько страховые компании заплатят больнице за каждый случай лечения. Немецкая ДСГ-система ежегодно пересматривается и корректируется. Нетрудно представить, что такая система создает соблазны для ее участников. У больниц может возникнуть искушение навязать пациентам совершенно ненужное, но более дорогостоящее лечение. А больничные кассы будут всеми силами стремиться свести выплаты к минимуму. Другими словами, в Германии была окончательно закреплена доходно-ориентированная система обслуживания в больницах. В такой системе здоровье граждан уже не ставится во главу угла. Само лечение рассматривается как некий набор услуг, за каждую из которых назначается своя цена.
Как же формируется бюджет больниц в Германии сегодня? Напомним, что бюджет состоит из двух частей — инвестиционное финансирование и финансирование текущих расходов. Чтобы получить государственную инвестиционную поддержку, больница должна быть официально включена в так называемый больничный план той федеральной земли, на территории которой она расположена. В Германии существуют большие различия в объеме выделяемых инвестиций между отдельными федеральными землями. Это связано с уровнем их экономического развития. «Богатые» федеральные земли, такие как Бавария или Баден-Вюртемберг, могут позволить себе более высокие выплаты.
Для покрытия текущих расходов на стационарное лечение и дневной уход за больными каждая больница согласовывает с больничными кассами свой годовой бюджет на следующий год. При этом согласовывается определенный объем медицинских услуг, которые конкретная больница готова предоставить в соответствии с нарядом, утвержденным федеральной землей.
Бюджет рассчитывается исходя из этого объема услуг и определенных коэффициентов. Коэффициенты для каждой группы ДСГ-системы определяются специально созданной для этой цели организацией. Показатели, рассчитанные на базе ДСГ-системы, затем умножаются на базовую ставку каждой федеральной земли (Landesbasisfallwert). Эта ставка устанавливается ежегодно каждой федеральной землей и варьируется в размере. Примерно единая цена на больничные услуги по всей стране тоже не достигнута.
Естественно, что в ходе работы любой больницы возникают отклонения от заранее спланированного бюджета. Дополнительные услуги сверх оговоренного объема больничные кассы, как правило, возмещают по сниженной ставке.
Стоит сделать краткое отступление, чтобы пояснить роль больничных касс в сегодняшней страховой медицине Германии. Большая часть немецкого населения законодательно обязана застраховаться в общественных больничных кассах, но может обращаться и в частные для оформления специальных страховок. Есть также категории граждан, которые освобождены от обязательных страховых выплат. При необходимости они могут заключать страховые договора с частными больничными кассами. Кроме того, лечение государственных служащих, военнослужащих, полицейских и лиц, работающих в ряде других государственных служб, оплачивается государством. Хотя и здесь есть свои нюансы. Например, государственные служащие обязаны оформить дополнительную частную страховку для покрытия расходов на лечение.
Начиная с 1970-х годов число больничных касс уменьшалось как за счет банкротств, так и за счет слияний. Если в 1970 году насчитывалось 1815 общественных больничных касс, то к 2020 году их осталось всего 105. Согласно данным за 2019 год, их услугами пользуется 83% населения Германии. Частные больничные кассы чаще всего представляют собой акционерные общества. В 2019 году их было 46. В них застраховано около 9 миллионов человек, т. е. примерно 11% немецкого населения.
Больничные кассы ведут себя достаточно агрессивно в том, что касается отстаивания своих интересов. Нередки случаи, когда они прибегают к судебным тяжбам с больницами и врачами, надеясь снизить сумму выплат или вообще ничего не заплатить за лечение. Если какая-либо больничная касса выигрывает дело в федеральном суде, то остальные страховые организации видят в этом повод для пересмотра уже оплаченных счетов или обращения в суд.
В итоге получается, что врачам приходится не только выступать в несвойственной им роли «торговцев медицинскими услугами», стремясь как-то обеспечить финансовую стабильность своей клиники, но и постоянно думать о том, как избежать судебных исков за необоснованное предоставление того или иного вида лечения. В результате работа в больницах становится всё более и более бюрократизированной, поскольку основным способом избежать споров с больничными кассами становится заполнение многочисленных формуляров и бланков.
Кроме того, и оплата предоставленных услуг по сниженной ставке, и судебные иски особенно сильно бьют по финансовому положению муниципальных больниц. Они и к работе в условиях рынка медицинских услуг хуже приспособлены, и свои интересы в судебных спорах с больничными кассами им отстаивать сложнее, чем частным клиникам, которые зачастую принадлежат крупным компаниям.
Но, может быть, мы сгущаем краски, говоря о печальных последствиях законодательных решений немецких властей для системы здравоохранения Германии?
Такова страховая медицина Германии в общих чертах. Вернемся же к вопросу о том, какое воздействие оказали на нее законодательные решения немецких властей.
Хочется подчеркнуть, что законы — это не вещь в себе. Это инструмент воплощения в жизнь картины мира, задаваемой тем проектом, который правящие элиты реализуют на территории своего государства.
До 1990 года Восточная и Западная Германия двигалась по траектории, задаваемой холодной войной. ГДР и тогдашняя ФРГ, являясь форпостами коммунистического и капиталистического миров, должны были демонстрировать два разных подхода к организации основных сфер жизнедеятельности общества. Именно существование альтернативного уклада в ГДР требовало от правящих элит Западной Германии создания приемлемых условий жизни для своих граждан, включая и охрану здоровья. Иначе западногерманское население, не дай бог, могло заговорить, что при коммунизме живется лучше.
И эти условия худо-бедно обеспечивались как минимум на протяжении 30 лет. Достаточно заглянуть в отчет статистического федерального ведомства объединенной Германии, который обобщил данные о работе больниц в старых (территория Западной Германии и Западный Берлин) и новых федеральных землях (территория бывшей ГДР) за 1960–1990 годы. За этот период такие показатели, как количество коек на 10 000 населения и продолжительность лечения в стационаре для больниц старых и новых федеральных земель близки. Общим является и постепенное сокращение количества больниц. Причем в процентном выражении лечебных заведений оказалось закрыто даже больше, чем за время, прошедшее после объединения Германии. Тем не менее в период между 1960 и 1990 годами количество коек на 10 000 населения уменьшилось незначительно.
Главное же заключается в том, что на протяжении 30 лет в Западной Германии не наблюдалась коммерциализация системы здравоохранения. Большинство частных клиник являлись специализированными учреждениями, связанными с медицинской реабилитацией или профилактикой. Если говорить о больницах общего профиля, то здесь преобладали муниципальные и некоммерческие лечебные заведения, где было сконцентрировано большинство больничных коек. Чем, собственно, и объясняется сохранение такого показателя, как количество койкомест на 10 000 населения на примерно постоянном уровне между 1960 и 1990 годами.
Главным же отличием в работе больниц Западной и Восточной Германии является количество случаев лечения. В Западной Германии количество случаев лечения на 10 000 населения за период с 1962 по 1989 года выросло на 67%. В ГДР этот показатель менялся незначительно, и только в поздние 1980-е годы начал заметно увеличиваться. При этом загруженность больничных коек в Западной и Восточной Германии в среднем составляла 87% и 78% соответственно. Нам бы хотелось объяснить такое различие тем, что в ГДР система здравоохранения была лучше. Но это не совсем так. Напомним, что в рамках страховой системы Западной Германии основным источником финансирования больниц являлась оплата больничными кассами каждого случая лечения. Поэтому на любую дыру в своем бюджете, вызванную теми или иными причинами, лечебное заведение могло реагировать только одним способом — повышать количество случаев лечения.
(Продолжение следует…)